acworks/写真AC
人工知能はどこまで「正しい」のか?
(上)では、臨床検査は決して万能ではないこと、稀な疾患をスクリーニングすると、疾患を持っていないのに「陽性」と診断された人の数が、正しく診断された人の数よりもはるかに多くなることがある、といったことを述べました。
新たな検査が行われる場合、大まかな感度・特異度についての知識は事前に共有しておく必要がありますが、これはたとえAIのように、非常に精度の高い検査であっても変わりません。AIに学習させるとき、教師データ中の疾患と健常のデータ割合は1対1~10くらいであることが通常です。
もし疾患データと健常データが1対1だった場合、この教育により感度・特異度ともに99%のAIが開発されたとすると、この実験においては「正解率99%」です。
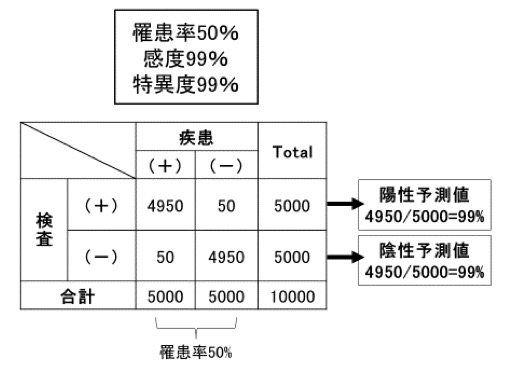
ではこのAIを罹患率1%の疾患に当てはめるとどうでしょうか。下のように、AIが陽性と判断した中の疾患のある患者の割合は50%まで下がってしまうのです。診断用のAIの難しさはここにあります。そしてどんなに技術が発達しても「AI診断には必ず医師の最終判断を要する」とされるのは、このためです。
感度・特異度を決めるのは人間
「では特異度をもっと上げて、偽陽性をなくせばよいではないか」
そう考える方もいるでしょう。しかし、その場合感度は低くなり、偽陰性率、すなわち疾患を見落としてしまう確率が上がってしまいます。
感度・特異度というのは下のカーブのように、片方を高くすると片方は下がるものです。つまり、感度を高くしてなるべくたくさんの患者さんを拾おうとすると、健康な人も「陽性」とする確率が上がり、特異度が低くなるのです。特異度を上げるとその逆の現象が起きます。ではその落としどころは誰が決めているのか?それを決めているのは人間です。なぜなら感度と特異度は、検査の目的に設定を調整するものだからです。
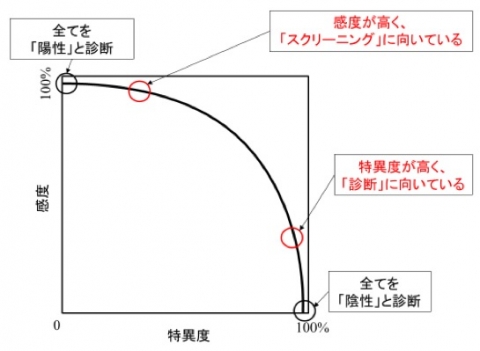
たとえばスクリーニングの時には、偽陽性でもよいから疑わしい患者さんをなるべくたくさん見つけたい。その場合には特異度を多少犠牲にしても感度の高い閾値を設定するため、偽陽性は多くなります。一方で、がんの確定診断のように、結果次第で患者さんへの影響が大きく変わってしまう場合には、特異度の高い閾値を設定します。
そう考えれば、たとえAIであっても、「見落としを防止するAI」と、「稀な疾患を見つけるAI」では異なる感度で設定されるのが通常です。精度の高い検査でそんな大仰な、と考えられるかもしれませんが、対称の疾患が稀になるほど、微妙な設定が大きな影響を及ぼすこととなります。
検体を扱うのは人間:検査スタッフの防護体制
私たちは感染症や放射能という事例が起きた時に、その検査が人の手で行われている、という事実をつい忘れがちです。検査の中には、感染したり放射能にさらされたりした患者さんの血液や痰などを直接扱う検査もあります。インフルエンザなどの感染症や急性薬物中毒の検査等において、一番の汚染源を扱うのは、検査を行う検査技師さんたちなのです。
もちろん通常であれば、技師さんはしっかり訓練を受けており、検体の取り扱いで誤って健康を害するような事故はほとんど起きません。しかし、急に大量の検査が必要になったり、その検体から身を守る方法が確立していない時には、不慣れな作業により検査を行う方のリスクが上がることになります。
つまりある検査をルーチン化する前に、検査を行う方の身を十分守れるような陰圧スペース、防護服、手順書などをきちんと作りこむ必要があります。そのような備えなく検査の数を徒に増やすことは、検査技師を危険にさらすだけでなく検査によるコンタミネーションも増やすことになり得ます。放射能汚染や感染症診療の背後には感染した検体を直接扱っている多くの方がいらっしゃることも忘れてはいけないと思います。
その検査は必要なのか
そもそもある検査を行う前には、なぜその検査が必要なのか、ということ議論しなくてはいけません。福島における放射線被ばく量測定において、当初の目的は、「住民の不安を減らすこと」でした。しかし実際には偽陽性・偽陰性についての説明や不安になる方々への対処が十分でなかったため、住民の方々の不安はむしろ増してしまった感すらあります。
もちろん検査を急ぐために丁寧な説明や精度管理を多少犠牲にしなくてはいけない局面もあるでしょう。その優先順位は時期により、また新たな知見により、刻一刻と変わります。災害直後の放射能スクリーニングは高線量被ばく者を見つけることを目的としていましたから、バックグラウンドのノイズがあったとしても、一刻も早く施行する必要がありました。
しかし被ばく線量がある程度抑えられていると判明した後には、不要な風評被害を助長しないために、より偽陽性の低い検査を推奨し、他の数値に惑わされないように周知する必要があったのです。
ある臨床検査を行う場合には、
- 検査の結果が陽性、あるいは陰性だった時の対処(治療法など)
- 偽陽性と偽陰性(見落とし)への対処
- 検査自体が引き起こす差別や精神的被害への対処
- 検査を行う方の防護法
- 検査が平等に行きわたるだけの資源の確保
などに対する議論を繰り返し行うことが必須です。しかし多くの社会問題において、このうち②~⑤についてはあまり話されていないように見えます。
検査が引き起こし得る差別
私たちが福島県のスクリーニングや線量測定で経験したことは、「偽陽性」が引き起こし得る差別の恐ろしさであったと思います。「福島のお子さん全員に甲状腺検査を行う」という行為自体が風評被害を助長したり、将来のお子さんの健康保険にまで影響を及ぼし得る可能性は、決して否定できなかったからです。
全ての検査の陰には、その検査に振り回されてしまう方がいる。「公益」のためにどこまでその犠牲が許されるのか。大仰な言い方かもしれませんが、人に病名を付けてしまう検査については、治療と同じかそれ以上の倫理上の配慮が必要だということです。
そして何よりも、検査やスクリーニングの背後には、自らもリスクを負いつつその環境を整える多くの人間が存在していることを、私たちは忘れてはいけないのではないでしょうか。
福島原発事故の後、線量測定やがんスクリーニングで次々に起きた混乱や差別。そして今度は新型コロナウイルスの感染が拡大しています。これからも訪れる災害で、同じように苦しむ方々を減らすためにも、検査の重要性につきなるべく多くの方に知っていただきたいと思います。