taa22/iStock
9月24日現在、日本の新型コロナウイルス感染第5波は一旦の収束に向かっている。1人の感染者が平均して何人に感染させるかを示す実効再生産数(1以下であれば収束傾向を意味する)は全国平均で0.61、東京都でも0.63だ。そんな数字を出すまでもなく、下のグラフをみれば感染が収束してきていることがよく分かるだろう。
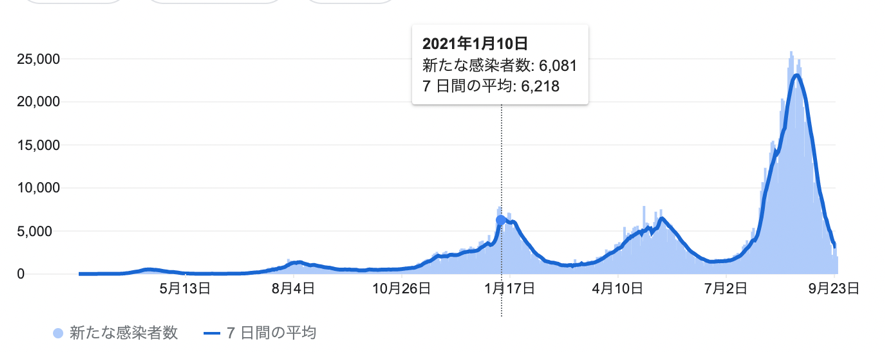
出典:google
グラフからは感染の波がきれいに3−4ヶ月ごとに訪れていることがわかる。だとすると、次の波は11月〜12月の冬の時期に訪れることになるだろう。しかも、コロナやインフルエンザのような呼吸器感染症は冬に感染のピークを迎えることが多い。つまり第6波は、過去最高だった第5波を超えるこれまでで最大の感染規模となることが想定できるのだ。
では、その第6波を前にした我々は、一体どんな準備をしておけばよいのだろうか。今回はそのポイントを3つに絞って解説したい。
1. 日本の医療崩壊は医療システム運用の問題だと認識すること
周知のことだと思うが、日本のコロナ感染被害は欧米に比して圧倒的に少ない(詳しくは後編で解説)。しかも日本の人口あたり病床数は世界一である。もちろんこの中には精神科病床・療養病床などのコロナ専門治療に向かない病院も含まれているが、それらを除いた急性期病床でも日本の病床数は欧米よりかなり多いのである。
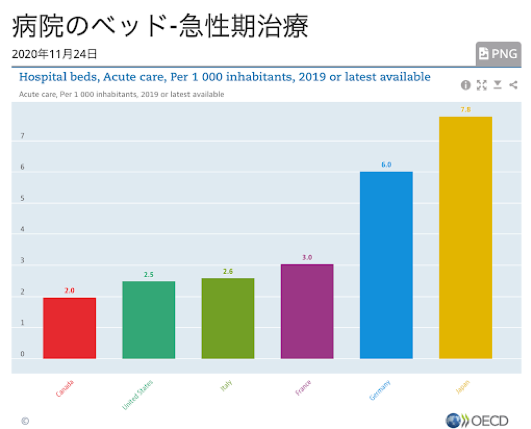
出典:OECD
言ってみれば日本はコロナ禍に対して、「圧倒的に小さかった被害」と「世界一の病床数」という2重の好条件に恵まれていたのである。その意味では「医療崩壊」からは世界一縁遠い国と言っても良いだろう。では、なぜそんな日本において、いとも簡単に病床が逼迫し、「医療崩壊」が叫ばれたのだろうか。
そこには日本の医療システムの根本的問題が横たわっている。つまり、『医療の多くの部分が「民間ビジネス」によって運営されていて国のコントロールが殆ど及ばない』という問題だ。
(詳しくはこちら→「医療崩壊」を叫ぶほどに見えなくなる「日本医療の根本の問題」)
しかし、来たるべき第6波のこの冬に向けて、こうした根本的問題からの変革を目指すのは現実的ではない。では、なすすべはないのだろうか。いやそんなことはない。医療システムについてこの冬で喫緊に対応できる部分もある。それは、
- 「保健所」の枠を外すこと
- 「コロナ対応病院の患者受入情報」を一元化すること
以上2点でである。
コロナ禍が始まって以来保健所による患者の一元管理がずっと続いてきた。当初は感染者がまだまだ少なかったため、保健所による追跡調査で濃厚接触者を把握も可能だっただろうし、また一元管理と追跡調査による感染の抑え込みは有効だっただろう。しかし、前出のグラフの通り、この夏の第5波は日本全体でこれまで最大の患者数を計上し、保健所による一元管理は限界を超えた。保健所が患者に対応するまでに1週間以上かかり、すでに患者が自宅で死亡していたという例も多発していたという(「第5波」で再びパンク状態 大阪市保健所)。
第5波より更に大きな被害が予想される第6波。水際対策としての「保健所」による一元管理をこれまで同様に継続していては、またしても保健所が患者の流れのボトルネックになってしまうことは容易に想像できる。
私はこれまでのインフルエンザと同じように、国民が「開業医」を受診できるようにすべきだと思う。開業医の数は全国で10万。保健所職員より圧倒的に多いのだ。在宅医療やスマホによる遠隔診療も可能だし、もちろん、ステロイド内服や酸素投与の治療を行うことも出来る。中等症・重症例を迅速に病院へ搬送する際の医学的判断も、開業医にとっては大事な日常業務だからお手の物である。
たしかに、自主独立の開業医は保健所組織のような上意下達の組織ではない。追跡調査や情報の一元管理は望めないかもしれない。しかし、今回の第5波でさえすでに保健所はパンクしたのである。さらなる被害が予想される第6波を前に、少なくとも「すぐに開業医が参加できる体制」への移行を国民で議論しておくことは今の我々にとって最重要事項といっていいだろう。
そうは言っても、感染の拡大によって中等症・重症例が多発し、入院の受け入れがパンクしてしまっては結局「医療崩壊」は免れない。そこで2点目の「コロナ対応病院の患者受入情報」を一元化することが重要な鍵となる。第5波では首都圏を中心に、病院での中等症・重症患者の受け入れがパンクし、救急車が何時間も待機するという事態が頻発した。中にはそのまま患者が死亡するという痛ましい事例も発生した。
しかし統計をよく見てみると、実は日本全体では病床は余っていたはずなのである。厚労省が発表している「新型コロナウイルス感染症患者の療養状況、病床数等に関する調査結果」では、重症者用病床数は確保病床が5700床、即応病床が5400床あるのに対し、全国の重症者数はピーク時の9月初旬でも3000名だった。たしかに東京などでは局地的に病床が埋まった地域もあっただろうが、隣県やさらに遠方に行けば十分に病床があった可能性が高いのである。要は患者の流れ、ロジスティックの問題なのだ。
ネット検索全盛のご時世にもかかわらず、実は病院の空きベッドなどの情報は未だに一元化・情報化されていないのだ。驚くべきことに、患者を乗せた救急車の中では、救急隊員が近くの病院に電話で受け入れを要請しては断られ、また他の病院に電話しては断られ、という非常にアナログな作業を繰り返しているのである。全国ではどこかでは病床が空いているはずなのに何時間も搬送先の病院が見つからず患者が死亡してしまうという許されざる事態が発生するのは実はそのためなのだ。
行政が空き病床をリアルタイムで把握し、救急車に搬送先を伝える。たったそれだけで「医療逼迫」を解決できる可能性が非常に高いのだ。もちろん先進諸外国では、病院の情報は一元化されている国が多くそのような事態は発生しない。地域での受け入れが困難なら、県どころか、国境さえ超えて患者が搬送されることもある。
さらに言えば、そもそも情報が一元化されていないということは、どの病院がどれだけ患者を受け入れて、どの病院が受け入れていないのか、という情報すら行政に上がってこないということでもある。昨今話題になっている、病床確保のための多額の補助金を受領しながら、実は患者をあまり受け入れていない「補助金詐欺」の問題にしても、そもそも行政が各病院の患者受入状況をリアルタイムで把握していれば起きなかった問題なのである。
感染が収束している今、そう今だからこそこうした議論を国民全体で盛り上げていくべきだろう。
まずは、日本の医療崩壊は医療システム運用の問題だと認識すること。
具体的には
- 「保健所」の枠を外し
- 「コロナ対応病院の患者受入情報」を一元化する
これらの課題について広く国民全体の議論の遡上に乗せていくこと。これこそが「コロナ第6波に向けていま日本人が行動すべきこと」の筆頭に来るべきものである。(もちろん、「医療の多くの部分が民間ビジネスによって運営されていて国のコントロールが殆ど及ばない」という日本の医療システムの根本的問題についても並行して議論をしてゆくべきである)
残りの2点は後編にて。