
lovenimo/iStock
愛西市医療事故調査員会の報告書から分かったこと
厚労省が発表する資料によると2023年7月30日の時点で、コロナワクチン接種後の死亡事例は2,251人あるが、ワクチン接種と死亡との因果関係が否定できないとして判定を受けたのは2人にすぎない。愛西市の事例は、わが国で初めてα判定を受けた事例である。
本事例の概要を、事故調査委員会の報告書に従いに以下に記す。調査委員会は、患者安全推進部教授、救急医学教授、循環器内科教授、弁護士など6人の専門家で構成され、10回の専門家会議、3回の関係者ヒアリングさらに現地調査を含めた微に入り細を穿ったもので、報告書は74ページに及ぶ。報告書は、愛西市のホームページに公表されている。
症例は42歳の女性である。接種会場には、自分で自家用車を運転して来場した。医師の問診に対しても、体調に変わりないと答えている。ワクチン接種7分後から咳嗽が出現、呼吸苦を訴えた。10分後に医師の診察を受けたが、動脈血酸素飽和度は60%と低下、呼吸不全状態と判断された。酸素投与を受けるも状態は悪化、口腔から泡沫状の血性痰の喀出が見られた。呼吸不全は進行し、17分後には心停止となった。
搬送先の3次救急病院で行われた死亡時画像病理診断(Ai)では、高度の肺うっ血像が見られた。血清生化学検査では、心筋逸脱酵素であるトロポニンTの上昇は見られず、心不全のバイオマーカーであるBNPの上昇も軽度であった。アナフィラキシーで高値を示す血清トリプターゼ値も低値であった。剖検は行われなかった。
調査委員会は本事例の死因を、ワクチン接種によってアナフィラキシーを発症し、非心原性肺水腫を併発したことによると結論付けている。アナフィラキシーは、非心原性肺水腫の原因のひとつである。
一方、この事例に対する厚生科学審議会予防接種・ワクチン分科会副反応検討部会のコメントを記す。
本事例はスギ、ヒノキ、黄砂 などに対するアレルギー体質を有しており、ワクチン接種によるアナフィラキシーの疑い(確認できた所見は呼吸困難のみ)についても報告されていたが、ブライトン分類に照らし基準に合致するのは呼吸器症状しか認められないことから、アナフィラキシーであったと言えず、ワクチンとアナフィラキシーとの因果関係については評価できない。
一方、患者は高度肥満、 睡眠時無呼吸症候群、高血圧、2型糖尿病を有していた。これらのことから、ワクチン接種以外の死亡に繋がりうる除外すべき急性疾患として、肺血栓塞栓症の有無について綿密な画像評価が必要と考えられた。本事例について行われた死後画像検査は非造影であり、血栓症等の評価に限界はあるものの、胸部大血管内の血栓や肺梗塞を示唆する所見がない等、典型的な肺血栓塞栓症を示唆する所見は得られておらず、その他の疾患も含め、死因となりうる具体的な異常所見は同定されなかった。
死亡に至る原因疾患の特定のために剖検所見が得られることが望ましいが、実施されていなかった。本事例から得られた画像所見等の情報の範囲内においては、ワクチン以外の原因として死因となる具体的な異常所見は同定されなかった。
以上を総合的に判断すると、ワクチン接種と死亡との 直接的因果関係は否定できないものと考える。
診断も確定せず、剖検もされていないが、総合的判断で、ワクチン接種と死亡との因果関係が否定できないとしてα判定を受けている。
筆者は、国会議員が開くワクチン副反応の勉強会で、厚労省の担当官と同席したことから、この事例がα判定を受けた理由を尋ねることができた。その質問に対して担当官は、接種から死亡までが短時間であることを理由にあげた。
これまでにワクチン接種当日に死亡した事例が113人、翌日に死亡した事例が364人報告されていることを考えると、接種から死亡までの時間が短時間であったことだけを理由にα判定にしたとは考えにくい。この事例がマスメデイアで大きく取り上げられたことが理由の一つであろう。
表1には、これまで、病理解剖でアナフィラキシーが原因で死亡したことが確認され、解剖した病理医がワクチン接種と死亡とに因果関係ありと判定した事例を示す。全例、アナフィラキシー を示す病理所見やバイオマカーが確認されている。
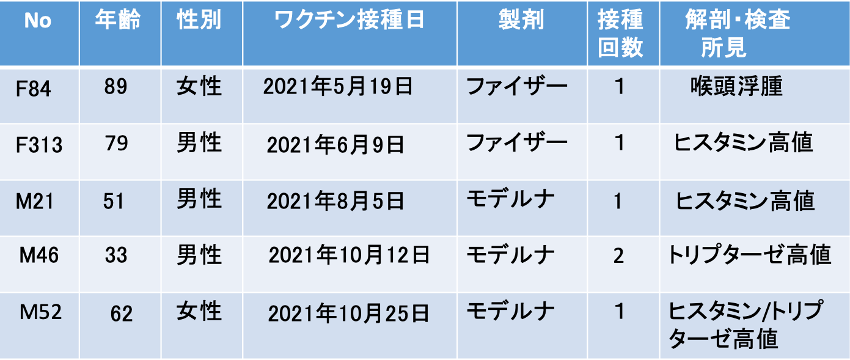
表1 病理解剖でワクチン接種との因果関係がありとされたアナフィラキシー発症例
2023年10月27日開催厚生科学審議会予防接種・ワクチン分科会副反応検討部会資料
このうち、臨床経過が詳述されている89歳の女性を紹介する。
経過:X月X日午前10時15分にワクチンを接種。11時前まで経過をみて帰院。11時19分に家族から呼吸状態がおかしいとの連絡が入り、緊急往診。11時25分の往診時には心肺停止状態。ほぼ同時に到着した救急隊と共同で気管挿管、胸骨圧迫、アドレナリン静注を行い、11時52分に近隣の救命センターに救急搬送。搬入時、心停止状態。蘇生処置を続けたが心拍の再開なく死亡。
担当医の評価:接種から約45分間患者宅にとどまり経過観察。途中で測定した血圧は 157/80mmHg。午前11時前に患者宅を辞する際には、手を挙げて挨拶があった。この時から電話がかかってくる11時19分までの間に呼吸状態が急変した模様。緊急往診し、救急隊と蘇生処置を行う時点で心停止の状態であった。
剖検医の診断:アナフィラキシーショックの疑い。
この事例では、アナフィラキシー の最も重要な病理所見である喉頭浮腫が確認されている。ワクチン接種と死亡との因果関係の判定を行なっている専門家のコメントを列記する。
2021年6月9日開催、第61回厚生科学審議会
臨床データは情報が十分でなく、ブライトン分類は4相当と考えられる。但し、剖検で喉頭浮腫がみられており、この原因は気管挿管による可能性はあるが、死亡までの経過が短いこと、症状が出にくい高齢者であること、剖検所見が窒息による急死として矛盾しないこと等からから、ワクチン接種の関与を否定できない。 今後、同様の症例に注意が必要である。
2021年7月7日開催、第63回厚生科学審議会
「アナフィラキシーの分類評価」によれば、心肺停止に至るまでの状況が不明であるため、カテゴリー4(十分な情報が得られておらず、症例定義に合致すると判断できない)となるが、剖検が実施され、アナフィラキシーショックが死因であり、ワクチン接種以外の死因が見つからないと解剖担当医が診断していることから、ワクチン接種のアナフィラキシーによる死亡症例として扱うことが適切と考える。
本症例は、「アナフィラキシーの分類評価」によって、アナフィラキシーを診断することには限界があることを示している。「アナフィラキシーの分類評価」に基づいて該当性を判断することで算出された「アナフィラキシーの症例定義を満たす事象数」は、以下のような様々なバイアスによって著しく少なく見積もられた数字である限り、当該事象数の意義は乏しく、また取扱いについては、注意が必要であると考える。このことは、不定愁訴が含まれてしまうことによる 過大評価よりも問題が大きいように思われる。
臨床的にアナフィラキシーと考えられる症例であっても、「アナフィラキシーの分類評価」に準拠して完全に記述された報告書でない限り、多くは症例定義を満たさない(完全な報告書を書くことは現実的には殆ど不可能である)。本邦では、欧米と比較して早期に治療介入が行われるため、症例定義を満たしたと考えられる症例であっても、治療によって症例定義を満たさない。
2021年8月4日開催、第66回厚生科学審議会
ブライトン分類に基づくとアナフィラキシーをうかがわせる情報は、突然発症、咽頭*浮腫のみである。高齢、慢性心不全、非経口完全栄養中の患者であり、ワクチン以外の要因によって心肺停止を発症した可能性も否定できない。(*、喉頭の間違いか?)
2021年8月25日開催、第67回厚生科学審議会
剖検の咽頭*浮腫の所見などからアナフィラキシーであったことは否定できないが、ブライトン分類の出典(Rüggeberg JU et al. 2007;25:5675)には”the absence of specific criteria for the post-mortem diagnosis of anaphylaxis would not permit a diagnosis of anaphylaxis at any acceptable level of diagnostic certainty.”とある。したがって、ブライトン分類上は”Reported anaphylaxis with insufficient evidence to meet the case definition”と評価せざるを得ない。高齢、慢性心不全、非経口完全栄養中、 終日臥床状態、ADL全介助の患者であり、ワクチン以外の要因によって心肺停止に至った可能性も否定できない。
わが国で一般人を対象にコロナワクチンの接種が始まったのは2021年4月12日で、上記の女性の死亡事例の発生は5月19日である。医療従事者を対象にした接種で、わが国のコロナワクチン接種後のアナフィラキシーの発生率が欧米に比較して高いことが問題視され、厚労省がその対応に腐心していた時期である。
医療従事者を対象とした場合は欧米でもアナフィラキシーの発生率が高く、日本人の発症率が取り立てて高いわけでもない。表2には筆者が作成した米国と日本の医療従事者のコロナワクチン接種後のアナフィラキシーの発生頻度を示す。
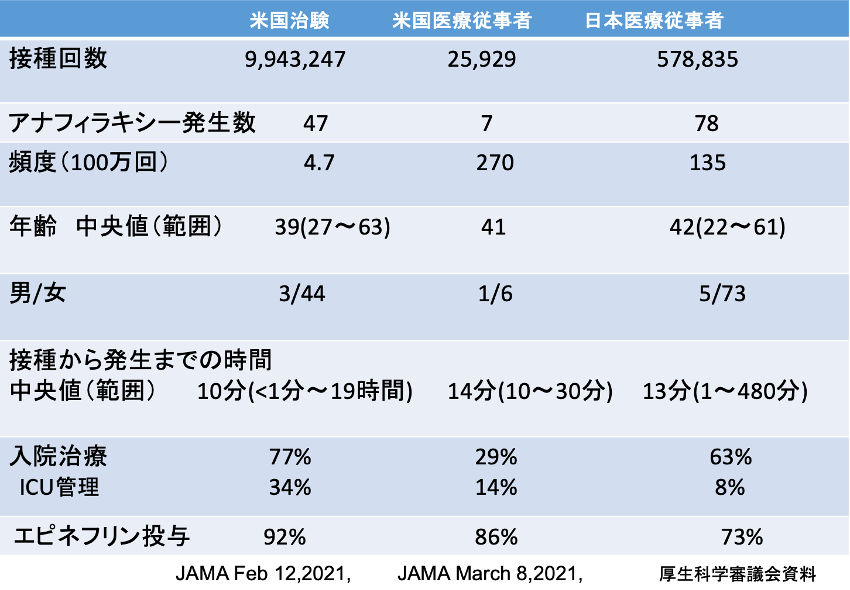
表2 ファイザーコロナワクチン接種後に見られたアナフィラキシー
アナフィラキシーによる死亡事例の発生は、厚労省にとって極めて都合の悪いことであったに違いない。喉頭浮腫の存在で病理医がアナフィラキシー と診断したことを覆すために、ブライトン分類の出典まで持ち出している。
ブライトン分類の出典には確かに“Anaphylaxis does not produce pathognomonic post- mortem features. ”と記載されている。出典の元はイギリスから報告された56人のアナフィラキシー による死亡例の剖検所見に関する論文である 。
Postmortem findings after fatal anaphylactic reactions
論文には、23人に咽頭・喉頭浮腫が見られるも、23人にはアナフィラキシーを示唆する肉眼所見が見られなかったと記載されている。さらに、アナフィラキシーとして特徴的な臨床症状があれば、剖検所見による裏付けがなくてもアナフィラキシーを除外できないと結論付けている(In the presence of a typical clinical history, absence of postmortem findings does not exclude the diagnosis of anaphylaxis.)。喉頭浮腫があっても、アナフィラキシーと診断できないと言っているわけではない。
最近のコロナワクチン接種後死亡例の剖検所見に関する総説にも、アナフィラキーによる死亡例の病理所見として上気道(喉頭)の浮腫が挙げられている(Macroscopical findings may include cutaneous swelling, upper airway edema, and hyperinflation of the lungs with mucus plugging but are often absent. Histology may show edema of the upper airways with eosinophilic infiltration.)。
Postmortem investigation of fatalities following vaccination with COVID-19 vaccines
愛西市の事例は、ワクチン接種直後から咳嗽と呼吸困難が出現しており、最初にアナフィラキシーを疑う臨床経過であるのに、なぜ、対応した医師はアナフィラキシーを思い浮かべなかったのであろうか。
調査報告書によると対応した医師は皮膚・粘膜所見がなかったことからアナフィラキシー以外の病態の可能性が高いと判断し、アドレナリンの筋注を行わなかったと証言している。専門家もブライトン分類の4に相当し、アナフィラキシーのカテゴリーに入らないとコメントしている。
アナフィラキシーの診断は病歴や症状から困難ではないが、担当医がアナフィラキシーと報告しても、日本では専門家の判定でアナフィラキシーと診断されない場合が多々ある。
アナフィラキシーはブライトン分類に従ってレベル1からレベル5までに分類されるが、レベル1〜3がアナフィラキシー、レベル4は十分な情報が得られていないのでアナフィラキシーと診断できない、レベル5はアナフィラキシーではないと判定される。
日本では、担当医がコロナワクチン接種後のアナフィラキシーと診断した1,407人のうち、専門家によって1,135人(80%)がレベル4と判定されている。

筆者が、専門家がブライトン分類レベル1〜3と診断した47人とレベル4と診断した31人の臨床所見を比較したところ、臨床所見に両群間の差はなかった。かえって、レベル4と判定された患者群の方が、アナフィラキシーの既往歴が多く、また、病気の重症度も有意に高かった(表3)。愛西市の事例もそうであるが、ブライトン分類がレベル4でも、その多くはアナフィラキシーの可能性がある。
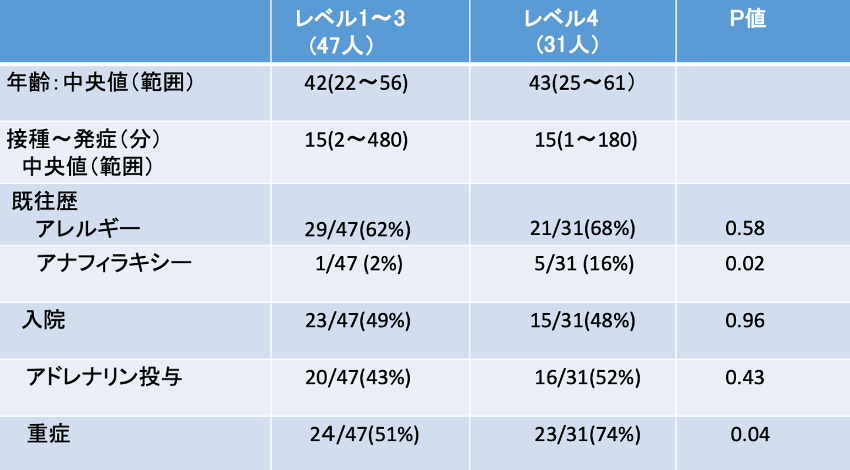
表3 ブライトン分類レベル1〜3とレベル4の症例の比較
筆者作成
専門家がブライトン分類を行い、担当医がアナフィラキシーとする報告数を削減することは問題が大きいとする7月7日のコメントは、的を射たものである。
実際、先に紹介したイギリスからの論文でも、剖検時に紅斑や蕁麻疹が認められた症例は56人のうち3人に過ぎない。急激に発症する重篤例では皮膚所見が見られる頻度が低いことを周知していれば、愛西市の事例を担当医が、皮膚・粘膜所見がなかったことを理由に診断からアナフィラキシーを除外することはなかったかもしれない。副反応検討部会では、呼吸器症状のみで他の所見を伴わない事例はアナフィラキシーに含めないと公言してきた。
病理医が、剖検所見やバイオマーカーからアナフィラキシーと診断しているのにもかかわらずγ判定とし、病理解剖も行われておらず、確定診断もついていない事例に、第1例目のα判定を下したことの意味するところは大きい。副反応検討部会の判定が科学的な根拠に基づくものでなく、政治的判断によることが露呈したからだ。
副反応検討部会の役目が、接種後死亡報告が2,200人を超えても、「現時点で、引き続きワクチンの接種体制に影響を与える重大な懸念は認められない」とワクチン接種の継続にお墨付きを与えるだけでなく、今回の事故調査委員会のように接種後死亡事例の減少を目指した提言を行なっていれば、事態は変わっていたかもしれない。













